Intubation trachéale - Définition
La liste des auteurs de cet article est disponible ici.
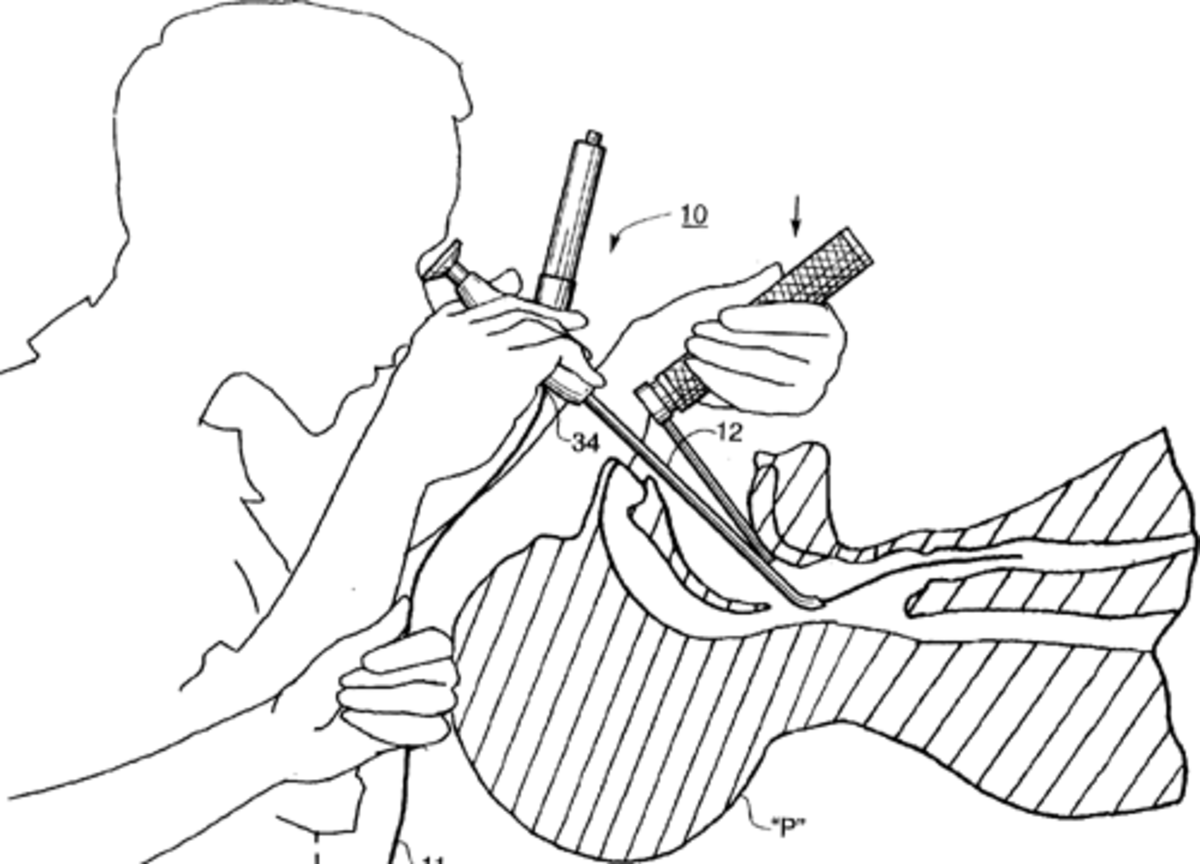
L'intubation trachéale - temps principaux
Détection de l'intubation difficile
En France on parle d’intubation difficile si elle nécessite plus de 2 laryngoscopies et/ou la mise en place d’une technique alternative après optimisation de la position avec ou sans manipulations laryngées. Il n’y a pas de consensus international sur la définition.
L'objectif de toute procédure d'intubation est que la réussite couronne la première tentative. Tous les temps de préparation doivent y concourir.
La détection d'une éventuelle difficulté d'intubation fait partie de toute consultation pré anesthésique. Elle fait appel à différents critères:
- L'interrogatoire et l'étude des antécédents d'intubation prolongée, d'intubation difficile, de trachéotomie, de lésions ou tumeurs oropharyngées, d'irradiation ou de brûlures du cou.
- L'examen apprécie la mobilité du cou et de la mâchoire, l'ouverture de bouche (espace interdentaire de 35 mm au moins), l'état dentaire, la présence de dents fragiles et le port de prothèse dentaire.
- La mesure de distances sterno-mentonnières, thyro-mentonnières, de la longueur de la branche horizontale de la mandibule sont préconisées par certains auteurs, des clichés radiographiques dynamiques du squelette du cou et de la mâchoire peuvent également être demandés.
- La classification de Malampatti évalue la visibilité de la luette lors de l'ouverture de la bouche. Elle comporte 4 classes de I (à priori pas de difficulté) à IV (difficulté très probable).
- La classification de Wilson en 5 classes est préférée par certains en raison de sa moindre subjectivité que la classification de Malampatti.
Malgré ces critères, 15 à 30 % des intubations difficiles ne sont pas dépistées.
Dans le cadre de l'urgence et de la réanimation préhospitalière, la détection de l'intubation difficile est rendue encore plus délicate.
En plus de la recherche d'une intubation difficile il est désormais recommandé de rechercher des critères de ventilation au masque difficle. C'est une notion plus récente. On considère qu’une ventilation au masque est difficile :
- s’il est impossible d’obtenir une ampliation thoracique suffisante ou un volume courant supérieur à l’espace mort (3 ml/kg), un tracé capnographique identifiable, de maintenir une SpO2 > 92%;
- s’il est nécessaire d’utiliser l’oxygène rapide à plusieurs reprises, d’appeler un autre opérateur ;
- si la pression d’insufflation est supérieure à 25 cm H2O
Les critères prédictifs d'une ventilation au masque difficile sont:
- absence de dents
- limitation de la protusion mandibulaire
- > 55 ans
- indice de masse corporelle > 26kg/m2
- ronflement
- barbe
Préparation
La vérification du matériel, la mise en condition du patient avec installation d'un monitorage de l'électrocardiogramme, de la pression artérielle, de la saturation en oxygène et parfois du CO2 expiré et la pose d'un accès veineux fiables constituent le premier temps.
L'oxygénation préalable à l’anesthésie générale, ou préoxygénation, permet de réduire le risque d’hypoxémie pendant l’induction et la sécurisation des voies aériennes en augmentant les réserves de l’organisme en oxygène. Ainsi en oxygène pur, le remplacement de l’azote alvéolaire par l’oxygène (dénitrogénation) et l’augmentation des réserves tissulaires en oxygène permettent de doubler le temps d’apnée jusqu'à 6 minutes.
La méthode de référence est la ventilation spontanée pendant trois minutes en oxygène pur (FIO2 = 1). Le matériel, notamment le masque facial, doit être étanche. La coopération du patient est primordiale et est facilitée par une bonne information préalable.
La sédation - anesthésie
En 2008, il est usuel de réaliser l'intubation sous anesthésie générale. L'anesthésie doit être profonde ce qui facilite la procédure et diminue ses complications. Dans le contexte de l'urgence et ou du patient non à jeun dit "estomac plein" elle est même très codifiée. Il s'agit alors d'une induction à séquence rapide (ISR).
En cas de difficulté prévisible on peut pratiquer une intubation guidée par fibroscopie (le plus souvent nasotrachéale) chez un patient vigile qui garde sa ventilation et ses réflexes de protection des voies aériennes. Dans ce cas on réalise uniquement au préalable une bonne anesthésie locale des fosses nasales et de la glotte sans réaliser d'induction proprement dite.
L'intubation à l'aveugle (nasotrachéale) longtemps pratiquée n'a aujourd'hui plus lieu d'être.
Dans le contexte du patient estomac plein on propose donc une induction à séquence rapide (ISR) qui associe l’adminsitration successive d’un hypnotique peu dépresseur hémodynamique type HYPNOMIDATE® Etomidate ou KETALAR® Ketamine et d’un curare réversible d’action rapide type CELOCURINE® Suxamethonium. On associe la manœuvre de Sellick (pression cervicale moyenne qui vise à faire obturer le haut oesophage par les anneaux trachéaux) systématiquement lors d'une induction chez un estomac plein.
Techniques
L'intubation trachéale peut être effectuée avec différents matériels, différentes drogues et différentes techniques. Le contexte dans lequel a lieu l'intubation joue un rôle également dans la technique à utiliser.
Dans l'urgence, les techniques les plus fréquemment utilisées sont :
- Intubation sans sédation ni bloqueurs neuromusculaires (BNM)
- Intubation avec patient éveillé (“Awake intubation”)
- Intubation orale avec sédation profonde (mais sans BNM)
- Intubation en séquence rapide (ISR)
- Intubation orotrachéale avec instruments spéciaux
- Cricothyroïdotomie à l’aiguille ou chirurgicale
Intubation par laryngoscopie
Il s'agit de la technique d'intubation la plus commune. Une laryngoscopie est pratiquée afin de visualiser la glotte et le tube est passé à travers les cordes vocales avec visualisation directe. Il est plus commun de passer le tube par la bouche mais il peut aussi être passé par le nez dans certains cas de trauma facial, de chirurgies ORL ou chez les enfants.
Variantes
- Utilisation d'un mandrin de métal afin d'augmenter la rigidité ou de modifier la forme de la sonde endotrachéale.
- Pression sur le cartilage thyroïde afin de faciliter la visualisation de la glotte (manœuvre de BURP( Backwards Upwards and Rightwards Pressure)).
- Manœuvre de Sellick.
- Tête surélevée sur un coussin (position dite amendée de Jackson)
Intubation à l'aveugle
Elle consiste à introduire la sonde trachéale par une narine et à la diriger en se fondant sur l'écoute du souffle d'air lors de la respiration spontanée. Son avantage est de ne pas nécessiter de laryngoscopie, notamment en cas d'impossibilité d'ouvrir la bouche et de respecter la respiration spontanée. Elle peut être effectuée sous simple anesthésie locale de la narine et du pharynx. Ses limites sont la nécessité d'une respiration spontanée suffisante, la relative lenteur de la procédure et le risque de déclencher des saignements potentiellement délétères. Elle doit être abandonnée.
Intubation sous fibroscopie
Il s'agit de la meilleure technique lors d'intubation trachéale prévue difficile. Elle consiste, après avoir introduit un fibroscope souple dans la sonde, à la guider au travers de l'orifice glottique sous contrôle direct de la vue, le plus souvent en passant par une narine. Cette technique nécessite une bonne formation, un matériel onéreux et fragile et n'est efficace que chez un patient présentant une respiration spontanée. La présence de saignement ou de sécrétions rend sa réalisation beaucoup plus délicate.
Intubation rétrograde
C'est une technique désuète de secours en cas d'intubation difficile. Elle consistait à réaliser une ponction de la trachée au travers de la peau, à enfiler dans la trachée un guide plastique ou métallique qui ressortira par la glotte puis par la bouche, et à se servir de ce guide pour mettre en place la sonde d'intubation. Elle est largement détrônée par les dispositif type bougie d'Eschmann ou le Fastrach.
Autres techniques d'intubation difficile
Mandrin lumineux
Appelé également technique par transluminescence, il s'agit d'un mandrin rigide pliable au bout duquel se trouve une source lumineuse. Le mandrin est glissé dans le tube comme un mandrin traditionnel. Ils sont ensuite passés par la bouche sans laryngoscopie. La lumière filtrant à travers les tissus permet de vérifier la bonne position du tube.
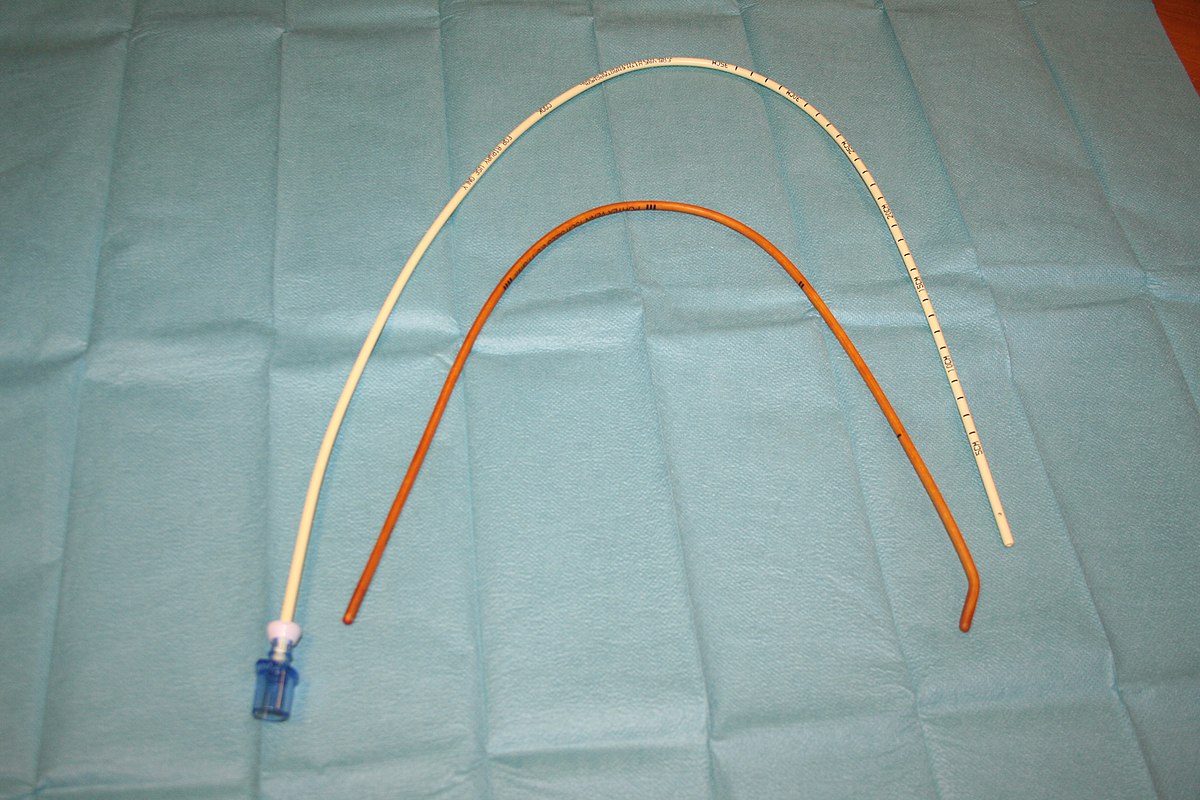
Bougie ou mandrin d'Eschmann
Il s'agit d'une longue tige de plastique relativement rigide dont le bout (environ 2 cm) forme un léger angle. La tige est insérée lors d'une laryngoscopie. Le bout de la tige est pointé vers le haut. La friction du bout de la tige sur les anneaux trachéaux permet de savoir que celle-ci est en bonne position sans visualiser la glotte. La sonde d'intubation est alors enfilée sur le mandrin et glissée jusque dans la trachée, la laryngoscopie étant maintenue pour soulever l'épiglotte. Le mandrin est ensuite retiré et la sonde raccordée au circuit respiratoire.
Échangeur de tube de Cook
Il s'agit d'une longue tige destinée à être passée dans la sonde endotrachéale avant le retrait de celle-ci. En cas d'échec de l'extubation (absence de perméabilité des voies respiratoires ou insuffisance respiratoire) une autre sonde endotrachéale pourra être insérée facilement en la glissant le long de l'échangeur. Certains modèles d'échangeurs sont aussi munis d'un conduit interne permettant la ventilation au réanimateur manuel ou avec un dispositif de ventilation "JET"
Fastrach®
Il s'agit d'un masque laryngé (voir plus haut) permettant la ventilation puis l'introduction par son intermédiaire d'une sonde d'intubation trachéale. C'est le dispositif de référence à utiliser en cas d'intubation difficile imprévue.
Gonflement du ballonnet
À l' extrémité introduite dans la trachée, la sonde d'intubation comporte un ballonnet qui permet, une fois gonflé à l'air, d'assurer la bonne protection des voies aériennes. La pression de gonflage idéale est de 20 mmHg (pression en millimètre de mercure soit 27 cmH2O, correspondance de pression en centimètres d'eau), elle assure une bonne étanchéité des voies aériennes tout en étant légèrement en dessous de la pression de perfusion sanguine de la muqueuse trachéale. Celle-ci risque d'être lésée lorsque la pression exercée par le ballonnet dépasse 30 cmH2O en empêchant localement une vascularisation correcte. Il est recommandé de surveiller régulièrement la pression du ballonnet à l'aide d'un manomètre: le protoxyde d'azote, très fréquemment utilisé lors d'anesthésies, diffuse dans le ballonnet et augmentant ainsi sa pression interne. Dans certains cas, notamment en caisson hyperbare ou lors de transport aérien sanitaire, le ballonnet est gonflé à l'eau.
Vérification du succès
Il est nécessaire de prendre dès l'insertion du tube des mesures pour vérifier que le tube est bien positionné dans la trachée.
Raccorder à un ballon réanimateur ou au circuit d'anesthésie et en ventilant, vérifier les points suivants:
- Soulèvement du thorax de façon symétrique et immobilité de l'abdomen.
- La présence de condensation dans le tube à l'expiration n'est pas un signe fiable. Il peut aussi bien être observé en cas d'intubation trachéale qu'œsophagienne.
- La mesure d’une pression partielle en CO2 dans l’air expiré (PETCO2) est la méthode de référence pour contrôler l’absence d’intubation œsophagienne. Les capnogrammes doivent être visualisés et stables sur au moins 6 cycles ventilatoires.
- Utilisation d'un vérificateur de position œsophagienne (VPO).
- À l'auscultation, le murmure vésiculaire doit être entendu de manière symétrique, à droite comme à gauche, on vérifie l'absence de « glouglou » à l'estomac. L’auscultation pulmonaire axillaire est le meilleur moyen de déceler l’intubation sélective. Cette auscultation doit être renouvelée après chaque changement de position du patient.
- La radiographie pulmonaire est une façon courante de vérifier la profondeur adéquate d'insertion du tube en service de réanimation. Elle n'est réalisée en anesthésie qu'en cas de doute.
Fixation
L'intubation réussie est immédiatement suivie de l'auscultation des champs pulmonaires puis de la fixation de la sonde endotrachéale. Le choix du type de fixation dépend des habitudes du centre hospitalier, du contexte et de la durée prévue de l'intubation. Différents dispositifs peuvent être utilisés :
- ruban adhésif médical commun;
- ruban non adhésif (méthode Doyer);
- bandes adhésives pour tubes endotrachéaux;
- système de harnais rigide avec velcro.
Quel que soit le système utilisé, une parfaite fixation du tube trachéal est indispensable en raison de la gravité des accidents liés au déplacement ou à la perte de la sonde d'intubation. En cas d'intubation par la bouche une canule rigide type canule de Guedel est mise en place afin de prévenir le risque de morsure et d'obturation de la sonde.